A síndrome de Marfan e as lições para 2015

A síndrome de Marfan é uma doença rara que afeta tecidos conjuntivos. É causada por mutações no gene FBN1, que codifica para a proteína fibrilina-1. Indivíduos com a síndrome de Marfan possuem, na maioria das vezes, estatura acima da média, membros longos e curvatura acentuada da espinha. Mas o problema maior está no coração, onde a fibrilina é importante para o desenvolvimento da aorta, causando aneurismas que podem ser fatais.
Escolhi falar da síndrome de Marfan porque acho que ela simboliza um ciclo que tem se repetido com frequência na ciência biomédica: primeiro encontra-se a mutação causadora em humanos, depois criam-se modelos animais (roedores) que reproduzam os sintomas da doença, e por fim busca-se uma forma de corrigir o problema nos camundongos, levando o tratamento para os pacientes. A síndrome de Marfan tinha tudo para ser um exemplo de sucesso. Camundongos com a mutação no gene FBN1 reproduzem os sintomas em humanos, inclusive as alterações na aorta. A droga Losartan, disponível no mercado, bloqueia o efeito da fibrilina alterada e previne a morte dos animais doentes. Tudo pronto para os testes em humanos.
Mas se por um lado as fases iniciais da pesquisa biomédica são importantes para o entendimento molecular da doença, a fase final desse ciclo cientifico é, em geral, a mais cara e a mais difícil, para não dizer frustrante. Em um trabalho publicado em novembro de 2014, cientistas mostram que a droga Losartan não traz beneficio algum para os portadores da síndrome de Marfan (Lacro e colegas, N. Engl. J. Med.). A decepção com esse modelo de pesquisa clínica é cada vez mais frequente. O problema parece ser o fato de que conforme a complexidade do sistema aumenta, a previsibilidade em humanos diminui. E o que pode ser feito para melhorar essa fase final?
Especula-se que uma forma de aumentar a previsibilidade humana dos tratamentos pré-clínicos em roedores seria o de incorporar testes em primatas, assumindo que eles seriam um modelo animal melhor para o humano. Porém, apesar da distância evolutiva entre macacos e humanos ser realmente menor do que entre humanos e camundongos, a biologia primata continua sendo significativamente diferente dos humanos. O sistema nervoso é um clássico exemplo. Além disso, existe um custo muito maior para manter colônias de macacos para estudos biomédicos quando comparamos com roedores.
Outra alternativa seria o uso de células-tronco de pluripotência induzida (também conhecidas como células iPS). Essas células, reprogramadas diretamente do indivíduo doente, têm a capacidade de gerar quantidades virtualmente ilimitadas de células-alvo (cérebro, coração, fígado etc) para estudos em laboratório. Com elas, pode-se criar tecidos humanos in vitro para testes de drogas, inclusive de forma personalizada. Em outra escala, essas células iPS podem também ser utilizadas para gerar órgãos inteiros, aumento a complexidade do sistema experimental. Essa alternativa também não é infalível. Apesar de já conseguirmos criar órgãos simples em laboratório, como fígado e pulmão, ainda estamos distantes de gerar um cérebro. Além disso, esses órgãos artificiais seriam usados para testes isolados, fora do contexto do organismo, aonde os tecidos se comunicam de forma intrincada (por exemplo, sistema nervoso e imune).
A história da síndrome de Marfan, e de tantas semelhantes que se acumulam na literatura cientifica, é um alerta. Não acho que o modelo animal irá desaparecer tão cedo, pois continua essencial para o entendimento a nível genético, molecular e celular nos estágios iniciais da pesquisa. Porém não acredito que será mais tão valorizado no futuro. A busca de novas formas e metodologias para prever as respostas a tratamentos é um dos grandes desafios da medicina nos próximos anos.
*Foto: Paciente com um dos sinais da síndrome de Marfan - Divulgação/ National Marfan Foundation (NMF)
 Quem leu a biografia de Steve Jobs (fundador da Apple) deve ter notado que ele conseguiu estender sua batalha contra o letal câncer de pâncreas muito além do que a grande maioria dos pacientes com o mesmo tipo de câncer. Jobs conseguiu isso mesmo tendo tomado a decisão errada de recorrer a medicina alternativa logo após o diagnóstico. Uma das razões dessa sobrevida excepcional foi seu entusiasmo pela vida. A outra razão, acesso a tecnologia de ponta.
Quem leu a biografia de Steve Jobs (fundador da Apple) deve ter notado que ele conseguiu estender sua batalha contra o letal câncer de pâncreas muito além do que a grande maioria dos pacientes com o mesmo tipo de câncer. Jobs conseguiu isso mesmo tendo tomado a decisão errada de recorrer a medicina alternativa logo após o diagnóstico. Uma das razões dessa sobrevida excepcional foi seu entusiasmo pela vida. A outra razão, acesso a tecnologia de ponta. A história do uso da Cannabis na medicina é antiga. Mas talvez uma das situações mais relevantes que marcam a entrada da maconha no mercado farmacêutico foi a que aconteceu nos anos 90. Oficiais ingleses começaram a notar algo frequente acontecendo nos julgamentos de pessoas portando marijuana: um alto número de pacientes com esclerose múltipla justificavam o consumo alegando que a erva trazia relaxamento muscular e aliviava a dor. Em 1998, um comitê inglês de ciência e tecnologia encarregado de estudar o fenômeno, concluiu que a planta poderia dar origens a compostos de interesse médico.
A história do uso da Cannabis na medicina é antiga. Mas talvez uma das situações mais relevantes que marcam a entrada da maconha no mercado farmacêutico foi a que aconteceu nos anos 90. Oficiais ingleses começaram a notar algo frequente acontecendo nos julgamentos de pessoas portando marijuana: um alto número de pacientes com esclerose múltipla justificavam o consumo alegando que a erva trazia relaxamento muscular e aliviava a dor. Em 1998, um comitê inglês de ciência e tecnologia encarregado de estudar o fenômeno, concluiu que a planta poderia dar origens a compostos de interesse médico. O entendimento de doenças genéticas tem se beneficiado muito com os recentes avanços e progressos da genômica, especialmente no que se refere ao sequenciamento do DNA. A tecnologia tem evoluído tanto que em breve será possível sequenciar todos indivíduos do planeta, principalmente com a queda no custo operacional.
O entendimento de doenças genéticas tem se beneficiado muito com os recentes avanços e progressos da genômica, especialmente no que se refere ao sequenciamento do DNA. A tecnologia tem evoluído tanto que em breve será possível sequenciar todos indivíduos do planeta, principalmente com a queda no custo operacional.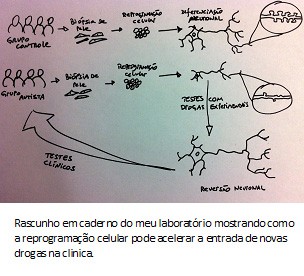 Em 2010, usamos uma
Em 2010, usamos uma 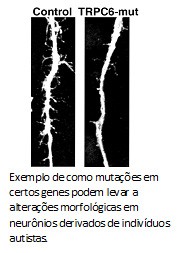 O que a Karina e o Allan mostraram foi que morfologia dos neurônios derivados desse autista mostrou-se menos complexa, com uma arborização menor do que o grupo controle. O número de sinapses e fisiologia das redes nervosas também estavam alteradas. Mas, ao contrário das formas sindrômicas do espectro, autistas clássicos possuem uma base genética complexa. Para entender o porquê dos defeitos nos neurônios desse paciente, decidimos sequenciar o genoma do paciente. Encontramos diversas mutações, inclusive uma que anulava uma das cópias do gene TRPC6. Esse gene codifica para um canal na membrana celular que permite a entrada de cálcio, um sinalizador para a formação de sinapses e maturação neuronal. Como o paciente possui apenas uma cópia funcional do gene TRPC6, isso explicaria a redução de sinapses e as alterações morfológicas observadas.
O que a Karina e o Allan mostraram foi que morfologia dos neurônios derivados desse autista mostrou-se menos complexa, com uma arborização menor do que o grupo controle. O número de sinapses e fisiologia das redes nervosas também estavam alteradas. Mas, ao contrário das formas sindrômicas do espectro, autistas clássicos possuem uma base genética complexa. Para entender o porquê dos defeitos nos neurônios desse paciente, decidimos sequenciar o genoma do paciente. Encontramos diversas mutações, inclusive uma que anulava uma das cópias do gene TRPC6. Esse gene codifica para um canal na membrana celular que permite a entrada de cálcio, um sinalizador para a formação de sinapses e maturação neuronal. Como o paciente possui apenas uma cópia funcional do gene TRPC6, isso explicaria a redução de sinapses e as alterações morfológicas observadas.